肿瘤在原发耐药、进展、复发耐药时,对于传统的抗肿瘤药物通常是疗效不佳的,并且细胞毒性药物的副反应较大、且不能很好地区分肿瘤和自体细胞。目前研究得很热的过继T细胞疗法(adoptive T-celltherapy)能够一定程度上避免这个问题。但是,ATC目前也有一定的局限性,在实体肿瘤方面,需要克服肿瘤细胞固有的异质性和肿瘤微环境(TME)的复杂性。尽管前路漫漫,近期这种疗法的突破性进展仍给我们打开了肿瘤治疗前所未有的新世界。
实体瘤里,肿瘤细胞和免疫细胞相互作用、彼此制衡十分明显。简单来说,免疫系统在肿瘤的环境下是有双重作用的,首先是能够提供表达CD4+和CD8+的细胞以及细胞因子发挥抗肿瘤作用,同时,它却又能够通过激活调节性T细胞(regulatory T cells,Treg)和免疫抑制性细胞因子为肿瘤提供庇护所。让我们从最简单原始的T细胞疗法开始,随着研究的日益进展,梳理一下过继T细胞疗法在实体瘤的研究历史。
1.T细胞回输——最初的探索
对于传统肿瘤治疗失败的晚期患者来说,试图攻破肿瘤细胞对免疫系统的封锁是自然而然的想法,过继细胞治疗(Adoptive Cell Therapy,ACT)的概念应运而生,就是将免疫细胞输注给患者以期增强抗肿瘤能力。T细胞能够通过在血液中“游走巡查”找到肿瘤并定居在那里,而理论上来说,T细胞既能够在体外扩增以达到临床要求的数目,又能够提供较持久的抗瘤效果。比之于抗体治疗,T细胞回输的好处是明显的——抗体既不能透过血脑屏障(BBB)又不能持续的在实体瘤内部达到有效的抗肿瘤浓度。但是缺点也很明显,比如昂贵繁复的自体T细胞生产过程。(好消息就是现在生产过程已经被大大简化、也正在探索更通用的治疗途径。)这种疗法初见成效的曙光开始于对肿瘤浸润性淋巴细胞(Tumor-infiltrating Lymphocytes,TIL)的研究,TIL也是最早的ACT回输细胞。一开始的做法就是将TIL从肿瘤细胞中分离出来,在体外用IL-2扩增,再系统回输给淋巴细胞清除(lymphodepleted)的进展期黑色素瘤患者(1988年Rosenburg博士发表于NEJM的论文)。结果让人惊讶:TIL能够通过MHC-I和T细胞受体(TCR)的相互作用识别细胞内的肿瘤抗原,患者临床反应率50-70%,甚至有22%见到了肿瘤完全退缩。近期,在TIL上加上了指引T细胞找瘤的“归巢导航”,让更多的T细胞汇聚。
TIL在恶性黑色素瘤中给人带来了惊喜,而另外一种T细胞疗法——细胞毒性T细胞(CTL)则在病毒相关的肿瘤中取得进展。同样的,CTL可以从外周血中被分离出来,体外扩增/赋予肿瘤特异性后回输给患者,CTL的MHC-I上有肿瘤来源的多肽,这样就能够“锁定”并激活和它结合的T细胞受体(TCR),让T细胞增殖并产生抗肿瘤的特性。比如,已经进入临床实验的探索阶段的有针对巨细胞病毒(CMV)特异性的CTL用于治疗胶质母细胞瘤。
图1 CTL和TIL的T细胞疗法的原理图解
TIL和CTL都是第一代的T细胞治疗,让免疫医学家见到了星点希望,但是它们的广泛应用却是一个问题。主要限制因素就是:分离和扩增T细胞困难,这是因为肿瘤内的T细胞含量相对很低,而且目前TIL的相关治疗前景也主要限于恶性黑色素瘤,CTL虽然应用比TIL稍微广泛些,但是它们识别肿瘤相关抗原(TAA)却是MHC限制性的,这真的是一个比较大的麻烦,因为CTL的老对手——肿瘤细胞逃避免疫识别的方式之一就是改变MHC和肿瘤抗原的表达以逃避“免疫检查”。上述困难并没有打到前进中的肿瘤免疫学家们,因为他们想到,既然自身“野生的T细胞”有这么多的问题,那么我们何不动手改造它们?
2.第二代T细胞疗法——T细胞改造工程
如何改造T细胞就可以使它更有效和特异的识别肿瘤相关抗原?方法有二:一是直接改造T细胞的结合肿瘤抗原的“探头”——TCR,二是干脆直接认为安装一个新的“探头”在T细胞上——嵌合抗原抗体(chimericantigen receptors, CAR)。
这些经过改造的T细胞第一次被回输给患者是在2006年,重新改造的T细胞通过和CD3分子结合,激活T细胞杀伤肿瘤,比如,让T细胞TCR特异性识别NY-ESO-1这个肿瘤抗原,可以让60%的滑膜细胞肉瘤患者肿瘤退缩。这个方法当然也有很大的局限性。首先,治疗有效与否决定于TCR和它能识别的抗原的亲和力如何。如果TCR显示了比较低的亲和性、或者肿瘤下调了MHC表达,这些T细胞就没有什么疗效了。其次,人HLA等位基因的排列组合有很大的多样性,几乎不可能都针对每一个人改造T细胞,也不太可能产生一个转基因TCR库供患者匹配使用。还有,一些研究发现转进T细胞的a和b亚基会错误的和自身TCR配对。解决这些问题的方法有:TCR结构的改变,诱导γδT细胞或者造血干细胞分化成T细胞,或者敲除内源性的TCR。
当然,其他一些科学家就选择了直接绕过“探头”TCR-MHC的限制性,直接人为地在T细胞上加入了一个嵌合抗原抗体——CAR。CAR是一个人造的融合体:融合了抗原识别区域和内部信号传导区域(通常是TCRζ链),这样做的设想就是让安装了CAR的T细胞一边识别肿瘤抗原,一边激活T细胞。这个CAR的好处是很明显的,因为它识别抗原不受MHC限制。CAR-T首先被用于血液恶性肿瘤,目前最成功的成果就是识别CD19的CAR-T了,现在有27个临床实验研究CD19 CAR-T治疗血液肿瘤。但是在实体肿瘤中,CART进展有限。大多数的实体CARs仅有短暂的抗肿瘤活性。
图2 CAR-T和TCR-T细胞疗法的原理图解
TCR-T和CAR-T都是在体外改造回输T细胞,那些本来就在肿瘤内的T细胞却没有加以利用。如果我们能够让肿瘤内的T细胞“重新定向”,让它们靶向T细胞,是不是会更加简便呢?这就是我们下面要讲到的。
3.让T细胞对肿瘤抗原重定向(redirecting)
在肿瘤内“潜伏”的T细胞其实是肿瘤治疗中一股不可忽视的力量。很多研究都尝试着把这些昏睡的战士“唤醒”。一些双向的抗体平台让T细胞们对肿瘤抗原重新定向:比如将单链可变片段(single-chain variable fragments, ScFv)一个一个串联起来,称为串联ScFv(TanFv),既能提供最简单的抗原识别器,又满足识别不同的靶标的灵活性。这种串联的ScFv能够设计成任何我们想要靶向的、位置相邻的抗原,并且激活免疫反应。比如,一个叫做BiTE的双特异性T细胞(Bispecific T-cell Engagers)能够同时靶向TCR的CD3分子和一个肿瘤特异性抗原。迄今,目前一个叫做MT110的BiTE(CD3/EpCAM)的临床1期试验已经完成。
除了我们刚才说的从TIL、CTL到TCR-T、CAR-T到BiTE,还有大量的研究都是为了增强T细胞抗肿瘤的特异性、改造肿瘤微环境、调节性T细胞Treg的免疫抑制性的。
4.实体肿瘤的免疫治疗到底难在哪里?
首先,是实体肿瘤有高度异质性的肿瘤抗原,这样就很容易逃过免疫系统的监视。此外,实体肿瘤内部能够形成一个抑制性的肿瘤微环境,让免疫细胞很难攻破。
对于前一个困难,我们可以尝试这样的“多武器组合”:即将能够识别多个肿瘤抗原的CAR串联起来,叫做串联CAR(TanCAR),每一个TanCAR细胞既能够识别所携带CAR的特异性抗原,又能够同时识别两种抗原,在两种抗原识别时会产生协同效应激活T细胞。科学家们后来进一步对这种TanCAR改造,串联的CAR上既携带了识别肿瘤抗原的,也携带了识别肿瘤微环境的抗原。
对于后一个困难,大家也尝试了一些解决办法。肿瘤的抑制性微环境产生的原因之一就是有一些抑制性的细胞因子,比如TGFβ和IL10,对于TGFβ,发现有一种让TGFβ受体可以让T细胞对抗TGFβ的抑制性。此外,还有一些试图将抑制性信号转变为刺激性信号的研究,比如有研究者人工合成了一个分子,这个分子的构成包含了胞外Th2抗复制的细胞因子IL4、将其融合至胞内Th1促增殖的细胞因子IL17上,这样的结合在EBV阳性小鼠肿瘤实验中能够提高小鼠的生存率。
此外,在神经系统肿瘤中,有抗癌功能的T细胞如何跨越血脑屏障BBB也是一个问题。有研究者让T细胞表面表达细胞因子受体,这样有助于让T细胞找到肿瘤源头而“归巢”。目前有临床1/2期的研究招募转移性恶性黑素瘤患者,给他们回输表达了CXCR2(是一个细胞因子受体)和神经生长受体NGFR的TIL。
5.T细胞治疗的未来方向
总结一下,T细胞治疗已经从最初的“收集-扩增-回输”进化到了给患者改造的T细胞(包括TCR-T、CAR-T和BiTE),并且针对实体肿瘤的抑制性和异质性攻克也有一定的进展。将肿瘤特异性抗原的筛选和CAR技术相结合无疑是重点之一;此外,将卡控点治疗抑制剂、疫苗和抗体与T细胞有机结合起来,以寻找最优的组合也是发展方向之一。
来源:肿瘤资讯
为你推荐
 资讯
资讯 带状疱疹疫苗“遇冷”,百克生物2024年净利润腰斩
近日,国内疫苗龙头企业百克生物发布2024年年报,数据显示,其报告期内实现营收12 29亿元,同比下降32 64%;归属于上市公司股东的净利润2 32亿元,同比下降53 67%。对于营收...
2025-04-23 12:59
 资讯
资讯 重庆常用药联盟接续集采中选结果
近日,重庆常用药联盟接续集采中选情况公布,该联盟由重庆牵头,联合湖北、广西、海南、贵州、云南、青海、宁夏、新疆及新疆生产建设兵团等十省(区、市)开展的药品集中带量采...
2025-04-21 18:48
 资讯
资讯 全周期智控慢病,诺和诺德与京东健康开启战略合作
2025年4月21日,全球领先的生物制药公司诺和诺德与京东健康在北京正式签署战略合作协议,标志着双方在糖尿病和体重管理领域的合作进入新阶段。依托诺和诺德百年深耕慢病领域的专...
2025-04-21 15:57
 资讯
资讯 康方生物1类新药依若奇单抗上市申请获批,用于中重度斑块状银屑病成人患者
该药是我国第一个且唯一获批上市的IL-12 IL-23“双靶向”单克隆抗体新药,是康方生物自身免疫性疾病领域首个获批上市的一类新药。
2025-04-21 13:39
 资讯
资讯 阿斯利康乳腺癌1类创新药卡匹色替片中国获批
该药适用于联合氟维司群用于转移性阶段至少接受过一种内分泌治疗后疾病进展,或在辅助治疗期间或完成辅助治疗后12个月内复发的激素受体(HR)阳性、人表皮生长因子受体2(HER2)...
2025-04-21 11:02
 资讯
资讯 辉瑞宣布终止一款口服GLP-1减肥药的临床开发
近日,辉瑞在其官网宣布,决定终止开发口服胰高血糖素样肽-1受体(GLP-1R)激动剂Danuglipron(PF-06882961),原因系在一项有关用药剂量的临床试验中,一名患者出现了可能由该...
2025-04-21 10:29
 资讯
资讯 福建省医保局印发单列门诊统筹支付医保药品目录(2024年版)
根据2024年6月发布的《福建省医保药品单列门诊统筹支付管理办法(试行)》,为了让参保患者无需住院、在门诊就医也能用上国家谈判药品、享受医保待遇,将适用于门诊治疗、使用周...
2025-04-20 13:34
 资讯
资讯 首批中国消费名品名单,医药健康企业有哪些?
近日,工业和信息化部办公厅发布首批中国消费名品名单,分为中国消费名品名单和中国消费名品成长企业名单。首批中国消费名品名单共包括93个企业品牌和43个区域品牌。中国消费名...
2025-04-20 11:17
 资讯
资讯 携手共绘“个性化近视手术”新蓝图:爱尔眼科与爱尔康启动100家医院全光塑技术战略合作
双方将以技术共享为核心,以人才培养为支撑,以科研协作为纽带,全力推进屈光手术标准化诊疗体系建设,加速前沿技术在临床领域的普及应用
文/ 屈慧莹 2025-04-19 23:35
 资讯
资讯 CDE:简化港澳已上市传统口服中成药内地上市注册审批申报资料及技术要求
允许香港、澳门特区本地登记的生产企业持有,并经香港、澳门特区药品监督管理部门批准上市且在香港、澳门特区使用15年以上,生产过程符合药品生产质量管理规范(GMP)要求的传统...
2025-04-18 18:54
 资讯
资讯 君德医药完成近亿元A轮融资,加速推进创新药械组合平台建设与产品上市
本轮融资主要用于首个减重口服器械的注册及生产销售,以及加速多个核心创新药械组合技术平台的产品管线研发进程。
2025-04-18 14:34
 资讯
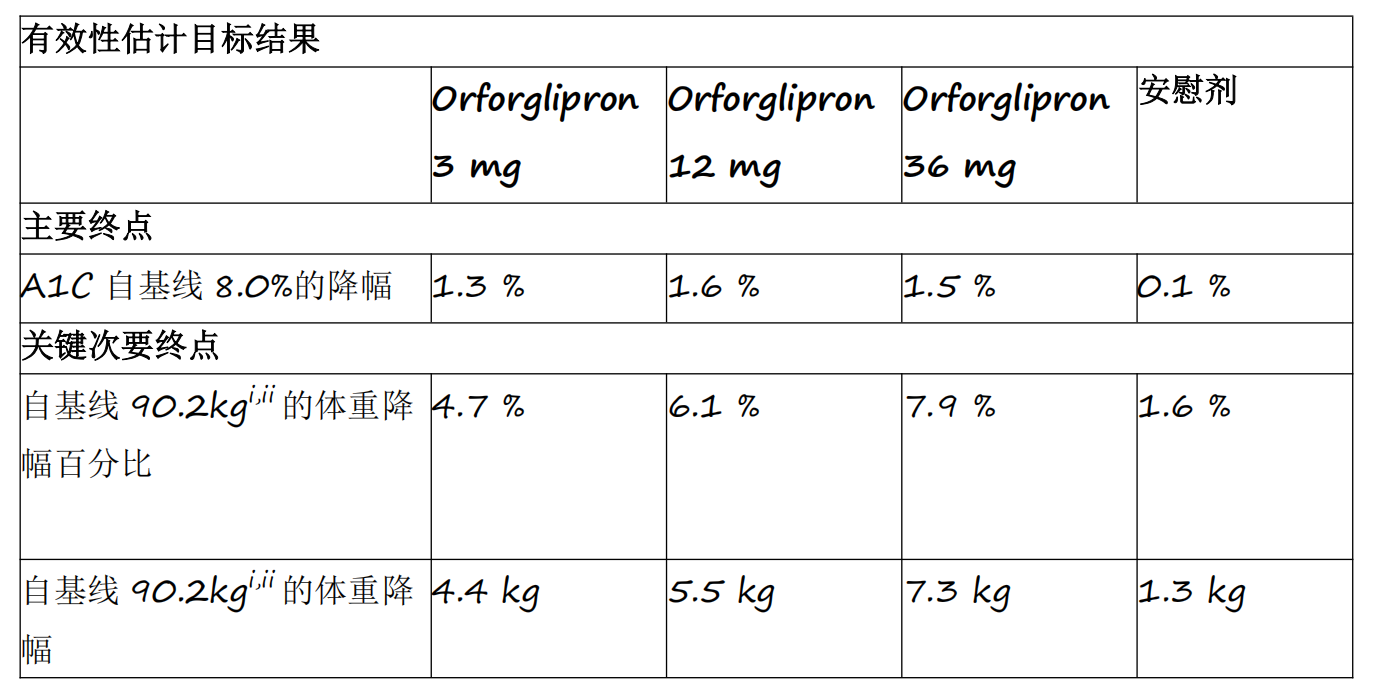
资讯 礼来首个小分子口服GLP-1RA药物orforglipron 3期临床研究成功
Orforglipron是首个成功完成3期临床研究的小分子GLP-1类药物,各剂量组平均A1C降幅为1 3%至1 6%
2025-04-18 14:12